体外受精のスケジュールや成功確率を上げる施術方法を解説
体外受精とは?
体外受精とは精子と卵子を体外で受精させ、培養した胚(受精卵)を子宮内に戻し妊娠の成立を期待する治療法です。体外受精には2つの媒精(精子と卵子を合わせること)方法があり、1つは精液を精製して良好な精子のみを回収し、回収した精子を卵子に振りかけるようにして媒精させる体外受精(IVF)。もう1つは良好な精子を1本選び顕微鏡を用いて卵子に注入することで媒精させる顕微授精(ICSI)。どちらも体外で精子と卵子を受精させていることから、まとめて体外受精と呼ばれています。
体外受精のスケジュール・流れについて
- 卵巣刺激(排卵誘発)
-
より多くの卵子を十分に成熟させて採卵するために、内服と注射で排卵をコントロールしながら卵子を育てます。
卵巣刺激方法、ホルモン薬について
当院では1回あたりの採卵での妊娠率上昇を目的として複数の卵子を採取するため排卵誘発剤(FSH/HMG注射や内服薬等)を用いて卵巣刺激を行います。月経3日目に診察に来院していただき、採血・診察を行い問題がなければ刺激開始となります。卵巣機能により異なりますが、FSH/HMG注射を連日もしくは隔日投与します。月経7-9日目に経腟超音波検査と採血による卵巣ホルモン測定を行い、卵巣の反応性やホルモン値に合わせてFSH/HMG注射の量や回数を調整する場合があります。また、卵胞の直径が14mmを超えるくらいから排卵抑制薬の注射を併用します。
卵胞の直径が18mmを超えてホルモン値も適当な場合、GnRHaという点鼻薬を鼻腔に噴霧、またはhCG5,000~10,000単位を筋肉注射して卵子を成熟させます。採卵はその約34~36時間後に行います。
- 採卵と採精
-
経腟超音波で卵巣を観察しながら採卵針で卵胞を穿刺して卵子を採取します。採卵は無麻酔または麻酔を併用し、5~10分程度で終了します。採卵終了後はリカバリー室で休んでいただき、出血等異常がないことを確認、医師から結果説明を受けた後、帰宅していただきます。
※卵子の状態が不良な場合や卵子が未成熟な場合などは卵胞を穿刺しても卵子が得られないことがあります。また、採卵時すでに排卵が終了し、採卵できないこともあります。男性には当日に自宅で採取した精液を持参いただきます。良好運動精子の数が不十分な場合など、精液の所見によってはご夫婦の了解のもとに顕微授精を行うことがあります。
※現在は感染予防のため院内採精ではなくご自宅での採精をお願いしています。(2020年10月現在)
- 媒精
-
採卵した卵子と採精後に精製した精子を一緒にして受精させます。精子を卵子に振りかけるようにして同じ培養液内に置くことで精子と卵子の力に任せて自然に受精するのを待つ体外受精と1個の精子を卵子に直接針で注入して受精させる顕微授精の2種類があります。
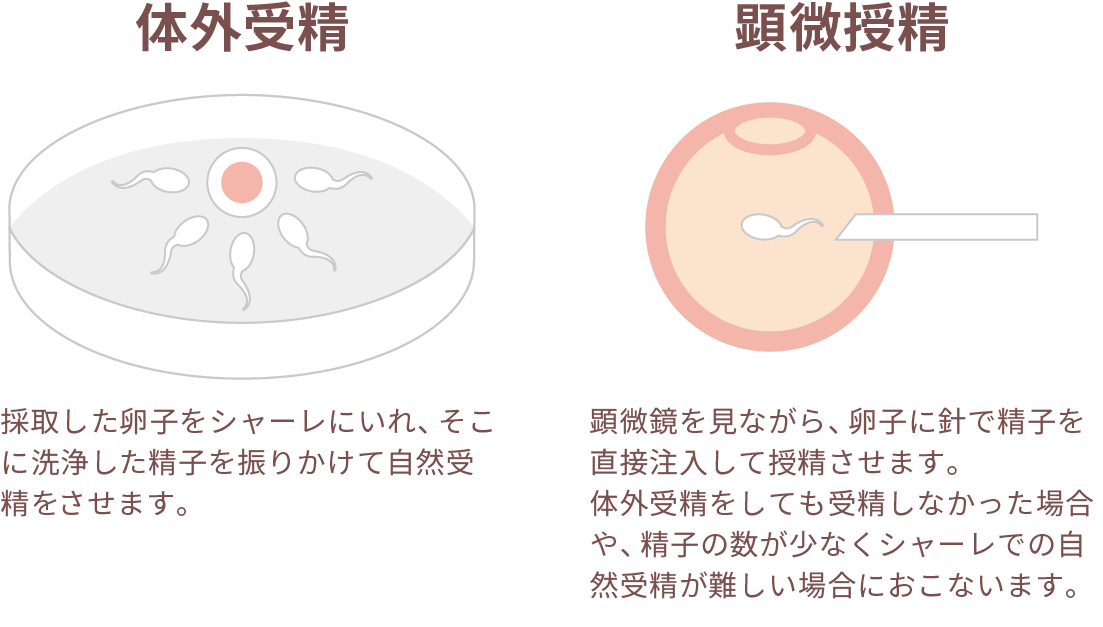
体外受精(IVF)
培養液を満たしたシャーレの上で精製・濃縮した精子を卵子に振り掛けて体外で受精を行う方法です。
体外受精での受精率は約70%前後です。顕微授精(ICSI)
顕微授精(卵細胞質内精子注入法)はマイクロピペットと呼ばれる細いガラス管を用いて精子を卵子の細胞質内に直接注入する方法です。通常の体外受精・胚移植の場合、受精するためには卵子1個に対して10万個程度の良好運動精子が必要とされています。通常の体外受精では受精しない、あるいは受精率が低いと予想される方が対象となります。
顕微授精での受精率は約80%前後です。
- 胚培養
-
専用の培養液を用いて培養器中で受精卵を育て細胞分裂を進行させます。受精卵は通常2~7日間、恒温器の中で厳重な管理のもとに培養します。培養の途中で受精卵の発育が停止し、予定された移植ができない場合もあります。
- 胚移植
-
培養した胚を子宮内へ移植します。
採卵した生理周期で移植をする新鮮胚移植と胚を凍結して別周期で移植をする凍結胚移植の2種類があります。胚移植は正常に受精して発育した受精卵を超音波断層法で観察しながら、カテーテルを用いて子宮内に移植します。新鮮胚移植は採卵後3日目から5日目のものとし、胚の状態を見て戻す胚を決めていきます。
胚移植は数分で終了し、痛みはほとんどありません。数分間の安静後に帰宅していただきます。移植当日は激しい運動は避け、日常の家事をする程度にとどめてください。翌日からは通常の生活をしていただいて差し支えありません。
※母児にリスクの高い多胎を防止するため移植胚数は原則として1個に限定しております(日本産科婦人科学会ガイドラインより)。
凍結胚、凍結精子の保管
当院では胚・卵子の凍結はガラス化法による急速凍結法を採用しています。凍結保護剤を含む溶液中で胚・卵子を脱水した後、液体窒素(-196℃)内で保存する方法です。胚・卵子の融解は液体窒素から凍結卵(胚)を出し融解用に調整した培養液中で融解します。融解した胚の移植は患者様の生理周期に応じて排卵周期を利用して胚移植するかホルモン補充周期に移植するかを医師と相談して決定します。
凍結胚、凍結精子の保存期間は凍結開始日より1年間です。その後はご希望に応じて1年毎に保存期間を更新することが可能です。
※保存期間終了時に更新料として1年間の凍結保存料が必要となります。
- ホルモンの補充
-
移植後は黄体ホルモン剤を内服します(黄体ホルモン剤の腟坐薬を使うこともあります)。
黄体ホルモンを補うことで子宮内膜を厚くして維持させ、着床しやすくする環境を整えます。
- 妊娠判定
-
妊娠判定は胚移植後12日目(胚盤胞移植のときは7−9日目)に行います。
体外受精・胚移植の場合でも移植した胚が子宮腔以外の場所に着床し、子宮外妊娠になる可能性があります。
通院回数や所要時間の詳細は、 体外受精(ivf)の通院スケジュール・通院回数をご確認ください。
体外受精の成功確率と当院での実績について
当院ではより良い治療成績が期待できるため、胚盤胞と呼ばれる着床する直前までの段階まで育てることと、凍結した胚を融解して次生理周期以降に移植する凍結融解胚移植をお勧めしています。
単一凍結胚盤胞移植の臨床妊娠率
対象期間:2023年1月~12月臨床妊娠周期数:201件


当院での体外受精の成功確率をあげるための取り組み
当院の体外受精に関する詳細動画
タイムラプスインキュベーター

体外受精では媒精後に正常な受精をしているかどうかや胚が成長している過程をインキュベーターから取り出して顕微鏡下で確認する作業が必要となります。
しかし、通常であれば体内に存在する卵子と精子および受精卵には私たちの生活する酸素濃度の高い環境は非常にストレスとなります。よって母体内のガス環境に合わせたインキュベーターから受精卵を取り出して顕微鏡下で観察することは受精卵を育てている培養液のpHの変化や温度低下が起こり、受精卵に多大なストレスがかかる懸念があります。
当院では受精卵の観察時にインキュベーターから取り出さなくても観察が可能なタイムラプスインキュベーターを導入しており、受精卵に優しい環境で胚培養を行うことが可能です。また、発育の様子を動画で観察する事で受精や分割・発育速度が正常であるかどうかなど、今まで行われていた観察よりも多くの情報を得ることができるため、複数個の受精卵がある場合はこれらの情報をもとに良好胚の選択をすることができ、妊娠率の向上が期待されます。
紡錘体可視化装置
紡錘体可視化装置は卵子の成熟度を観察して顕微授精時の紡錘体へのダメージを避けることにより受精率、胚の発育、妊娠率の向上を図る装置です。紡錘体は細胞分裂時に必要な構造体で染色体を分配します。紡錘体可視化装置を使用することで顕微授精の際に紡錘体を避けて穿刺することができ、卵のダメージを減らします。また、紡錘体の有無を観察することにより、顕微授精する時期かを判断、紡錘体が観察できない場合は追加培養し紡錘体を観察したうえで顕微授精を行うことで成績の改善を期待しています。
ピエゾICSI

当院では従来から用いられてきた一般的な顕微授精(ICSI)に加えて、「ピエゾICSI」と呼ばれる方法を取り入れております。
この方法は卵子にやさしく有益な技術の一つです。ピエゾICSIは、“1つの卵子に1つの精子を直接入れる”という点においては、従来のICSIと同じですが、卵子の細胞膜の破り方に大きな違いがあります。
従来の顕微授精(ICSI)では卵子に針(ピペット)を刺しただけでは細胞膜が破れないため、その膜を破るために吸引圧をかけていました。この際、細胞膜の弱い卵子は吸引のショックで変性する場合がありました。
ピエゾICSIではピエゾ素子の発生する微細振動により卵子の細胞膜を破る事ができるため、卵子に対して吸引の際のショックがかからず、卵子が変性してしまう可能性を軽減できると言われ、正常受精率の向上が期待できます。
IMSI(イムジー)
一般的な顕微授精では200~400倍に拡大して顕微授精に使用する精子を選択していますが、IMSIではより倍率の高い1,000倍以上に精子頭部を拡大することで、より詳細に精子の形態を判別することが可能です。精子頭部の空胞の有無などを観察し、形態良好な精子を選択することで成績の改善を期待する方法です。
SEET(子宮内膜刺激胚移植)法
SEET療法とは、患者自身の胚を育てた培養液を胚盤胞移植前に子宮内に注入し子宮内膜の環境を整えた後、胚盤胞を移植する方法。体外受精においても自然妊娠同様に子宮にシグナルを届けることで、より着床しやすい子宮内膜を作り出す技術となります。
二段階胚移植法
二段階胚移植法は、分割期胚(初期胚)を胚盤胞移植前に移植し子宮内膜の環境を整えた後、胚盤胞を移植する方法。合計で2個の胚を移植する為、多胎のリスクがあります。本技術はSEET法を試みて、反復して着床・妊娠に至らない方が適応となります。体外受精においても自然妊娠同様に子宮にシグナルを届けることで、より着床しやすい子宮内膜を作り出す技術となります。
子宮内膜スクラッチ
子宮内膜スクラッチング(擦過)法とは、胚移植を行う予定の前周期で黄体期(=高温期:排卵後から月経開始までの間)の子宮内膜を細胞を取る器具を用いて擦過することで、機械的刺激による内膜の修復過程でサイトカインや成長因子が放出されることで、脱落膜化が促進されたり、子宮内膜の創傷治癒過程において幹細胞を活性化し、子宮内膜の機能が高まると考えられています。
PICSI(ヒアルロン酸を用いた生理学的精子選択術)
PICSIとは、DNA損傷の少ない成熟精子がヒアルロン酸に結合できるという特性を利用し、ヒアルロン酸が塗布されたDishに精子を添加しヒアルロン酸と接合している精子を選別後に顕微授精(ICSI)を行う方法です。ヒアルロン酸に接着した精子を選別することで受精率・妊娠率の改善や、流産率低下の効果が期待されます。
ZyMot(構造膜を用いた生理学的精子選択術)
ZyMōtスパームセパレーターとは、従来法のような遠心分離は行わず、短時間で良好な運動性精子を回収する方法です。人工授精、体外受精および顕微授精は、精液中の元気な精子を取り出す「精子調整」過程が必要となります。短時間で、精子DNAが物理的に損傷するリスクを防ぎ、最も運動性のある機能的な精子を回収することができます。
体外受精の痛みや副作用について
排卵誘発剤、採卵および麻酔による重篤な副作用は非常にまれではありますが、以下の副作用が生じることがあります。
慎重に薬剤投与を実施しますが、排卵誘発剤を使用することで卵巣の腫れを引き起こす、卵巣過剰刺激症候群(OHSS)を発症する場合があります。
また、麻酔による吐き気、頭痛、めまい、興奮、痙攣、尿閉(尿が出ない)、倦怠感などの症状、麻酔中にショックを起こす場合や呼吸抑制が起こる場合があります。そのため、麻酔使用時はモニターで血圧、呼吸状態をモニタリングします。
細心の注意を払って実施しますが、採卵時に採卵針の穿刺によって稀に他の臓器を傷つけたり、出血を伴ったりすることがあります。
卵巣過剰刺激症候群(OHSS)
女性の卵巣は親指大ほどの臓器ですが、その中の卵(卵胞)が不妊治療における排卵誘発剤に過剰に刺激されることによって、卵巣がふくれ上がり、お腹や胸に水がたまるなどの症状が起こることをOHSSと呼びます。重症例では腎不全や血栓症など様々な合併症を引き起こすことがあります。排卵誘発剤によるOHSSは原因となった薬を中止することにより改善することが多いのでおなかが張る、はき気がする、急に体重が増えた、尿量が少なくなるなどの症状に気がついた場合はすみやかにお知らせください。


